- solen.sk - La gangrène de Fournier
- wikiskripta.eu - Gangrène
- mayoclinic.org - Gangrène
Qu'est-ce que la gangrène, quels sont ses symptômes et son traitement ?
La gangrène est un état dans lequel une certaine partie du tissu humain meurt. Elle est souvent une manifestation de changements secondaires tels que la dessiccation ou l'infection.
Contenu de l'article
Qu'est-ce que la gangrène ?
La gangrène est une nécrose modifiée par des changements secondaires, le plus souvent la dessiccation et l'infection.
Il existe trois types de gangrène :
- La gangrène sèche (gangraena sicca) - Elle survient le plus souvent aux extrémités lorsqu'un vaisseau sanguin est occlus. Elle est causée par un apport insuffisant d'oxygène.
La couleur des concrétions passe progressivement du violet au noir puis au brun foncé. La peau perd de l'eau, de l'élasticité et ressemble à du papier parchemin. - Gangrène humide (sphacelus) - Nécrose modifiée par des bactéries putréfiantes. Les tissus nécrosés ont un aspect humide, sentent mauvais et se décomposent. La couleur verte est due à l'action des bactéries sur l'hémoglobine.
Lorsque les bactéries se multiplient, une maladie grave, potentiellement mortelle, la septicémie, peut survenir. - Gangrène gazeuse (gangraena emphysematosa) - Nécrose modifiée par la bactérie clostridienne formant des gaz. Elle survient après une blessure lorsque l'infection clostridienne pénètre profondément dans la plaie (par exemple, lorsque de la terre est introduite dans la plaie).
Les tissus sont gonflés, peuvent suppurer. Vous pouvez sentir des bulles de gaz qui semblent éclater lorsque vous les touchez.
Lorsqu'un certain type de bactérie pénètre dans les tissus environnants et dans la circulation sanguine, toute gangrène constitue un danger mortel.
Risques de gangrène
Le facteur qui augmente le plus souvent le risque de gangrène est le rétrécissement des vaisseaux sanguins - l'athérosclérose. Le rétrécissement progressif peut entraîner une limitation de l'apport en oxygène et, plus tard, la mort complète des tissus.
Le diabète fait partie des facteurs importants : il est bien connu que le diabète expose les patients aux infections bactériennes susmentionnées.
Le risque est également accru par
- les maladies inflammatoires des vaisseaux sanguins
- Diminution de l'immunité (chimiothérapie, VIH, toxicomanie)
- les brûlures
- les engelures
- le tabagisme
- l'obésité
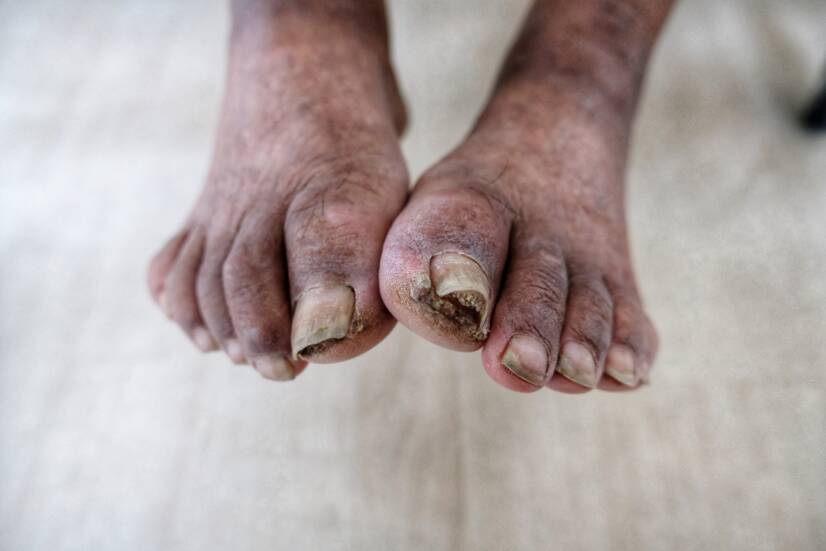
Gangrène diabétique
Le terme de gangrène diabétique englobe un large éventail de lésions acrales de la jambe diabétique, allant de signes minimes à la gangrène de toute la jambe. Il s'agit de l'une des complications les plus graves du diabète.
Chez les diabétiques, l'atteinte du pied est 20 à 50 fois plus fréquente que chez les individus sains.
Facteurs à l'origine de la gangrène diabétique
Pour les patients traités pour un diabète, de nombreux facteurs déterminent l'issue de la maladie.
Parmi les plus courants, on peut citer
- Neuropathie - atteinte du système nerveux (moteur, sensoriel, viscéral)
- Troubles circulatoires - insuffisance de l'apport sanguin et manque de vascularisation des tissus qui en découle
- Hyperglycémie - fluctuations du taux de sucre dans le sang entraînant l'apparition précoce de complications ultérieures.
- Restriction de la mobilité des articulations - associée à des neuropathies sensorimotrices entraînant une diminution du tonus musculaire, une raideur, un engourdissement, ce qui crée une pression plus importante lorsque l'on se tient debout ou que l'on marche.
Vous trouverez des informations intéressantes dans l'article :
Le pied diabétique, une complication du diabète ?
La gangrène diabétique est une conséquence grave du syndrome du pied diabétique. Elle conduit souvent à l'amputation du membre affecté. Elle peut également se développer à partir d'une blessure mineure ou d'une ampoule souvent sous-estimée.
La prévention de ces troubles passe par des soins réguliers des pieds et des visites chez un diabétologue.
Diagnostic et traitement de la gangrène diabétique
Le diagnostic est posé par le médecin sur la base des antécédents médicaux. Les patients négligent souvent les manifestations bénignes, appelées "signes d'alerte", et viennent en consultation externe à un stade avancé de la maladie.
- Anamnèse - Sur la base de l'entretien, le médecin obtient les informations nécessaires sur l'état actuel et antérieur du patient.
- Examen physique - La vue et la palpation permettent au médecin de déterminer l'étendue et le stade de la maladie. La palpation permet de déterminer la sensibilité et l'enflure de la région.
- Examen de laboratoire - Un échantillon de sang est prélevé et envoyé pour déterminer les paramètres inflammatoires (CRP, numération leucocytaire, FW).
- Imagerie - Détermine l'étendue, le degré et la profondeur de l'atteinte.
- Radiographie (examen aux rayons X) - Utilisée pour déterminer l'étendue sur les structures solides (os).
- USG (échographie) - Permet de détecter des anomalies dans la circulation sanguine.
- CT (tomographie assistée par ordinateur), IRM (imagerie par résonance magnétique) - Utilisés en particulier dans les cas de maladie de haut grade pour déterminer l'atteinte des structures plus profondes.
- Écouvillon - À l'aide de brosses stériles spéciales, un écouvillon est prélevé sur la zone touchée et envoyé pour un examen bactériologique (pour détecter la présence de bactéries anaérobies, aérobies ou gazeuses).
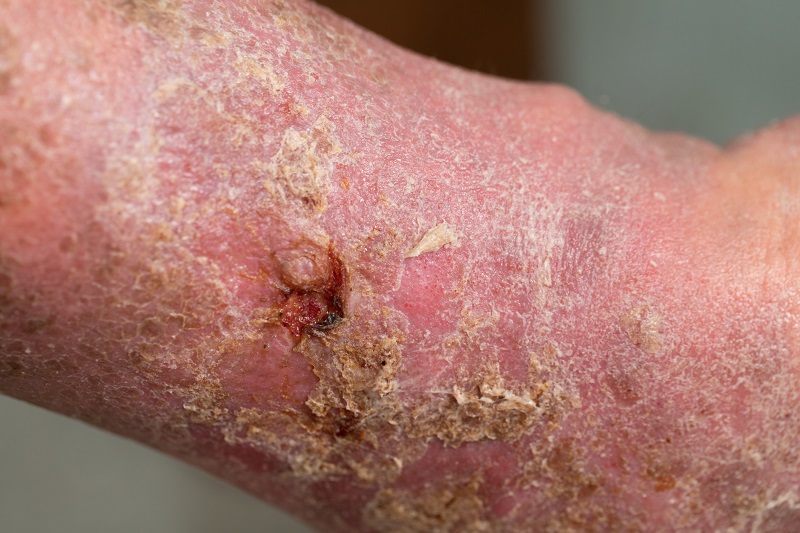
Traitement de la gangrène diabétique
Le traitement de la gangrène est généralement de longue durée et difficile. De la possibilité de guérison à la chirurgie radicale, la première étape la plus importante consiste à compenser le diabète.
- Traitement médical - Administration d'antibiotiques par voie sanguine (dans une veine).
- Traitement chirurgical local - En fonction des constatations locales, le traitement chirurgical est effectué sous anesthésie locale si nécessaire. En cas de gangrène naissante, de pied diabétique ou d'ulcère tibial, la peau morte et le tissu sous-cutané sont enlevés. Dans certains cas, l'os est également enlevé. Un lavage de la plaie avec des solutions antibiotiques est également effectué.
- Traitement chirurgical total - Si la découverte est avancée et que les procédures précédentes ne peuvent pas être utilisées ou sont inefficaces, le membre affecté doit être amputé.
Fait intéressant :
Pour les infections anaérobies, un séjour en caisson hyperbare est recommandé.
Le patient est confiné dans un caisson où une forte concentration d'oxygène est maintenue, ce qui n'est pas propice à la propagation et à la multiplication de ce type de bactéries.
Gangrène de Fournier
La gangrène de Fournier (GF) est une gangrène des organes génitaux externes, du périnée et de la région périanale qui met en jeu le pronostic vital. Actuellement, cette définition inclut les affections de même nature chez la femme, mais elle est plus fréquente dans la population masculine.
La maladie a été décrite pour la première fois par Jean Alfréd Fournier en 1883.
La FG est une fasciite nécrosante typique causée par diverses bactéries (staphylocoques, streptocoques, coliformes, pseudomonades, bactéroïdes, fusobactéries, pseudomonades) provenant de la peau, de l'urètre, du vagin ou du rectum.
Causes de la fibrose kystique
L'immunité (principalement cellulaire) et l'immunité réduite de la personne affectée sont des conditions préalables importantes au développement de la fibrose kystique. Une maladie ou un traumatisme local dans la région génitale favorise le développement d'une infection bactérienne.
Facteurs de risque influençant le développement de la fibrose kystique
Tableau des facteurs de risque à l'origine de la fibrose kystique
| États d'immunodéficience | Causes urologiques | Causes chirurgicales | Causes dermatologiques | Causes moins fréquentes |
| Diabète sucré | Abcès du scrotum | Abcès périproctal | Survient principalement dans les pays en développement | Hernioplastie |
| Chimiothérapie | Interventions chirurgicales | Appendicite perforée | Vasectomie | |
| VIH | Biopsie de la prostate | Diverticulite | Circoncision néonatale | |
| Thérapie aux corticoïdes | Rétrécissement de l'urètre | Cancer du rectum | Blessures externes (égratignures, piqûres d'insectes) | |
| Alcoolisme chronique | Extravasation d'urine lors d'une instrumentation endoscopique dans les voies urinaires inférieures | Fissures et fistules anales | Endartérite oblitérante de la pudenda externa et interna |
Diagnostic et traitement de la gangrène de Fournier
Le diagnostic de la gangrène de Fournier est généralement posé sur la base du tableau clinique et des antécédents. Les principaux symptômes sont le plus souvent une douleur au site d'atteinte, un gonflement et, à un stade plus avancé, de la fièvre.
- Antécédents - évaluation des facteurs de risque possibles de la GF
- Examen physique - palpation, palpation des zones affectées
- Examen de laboratoire - diagnostic microbiologique à partir du sang (CRP, FW, leucocytes) + culture d'urine
- Frottis - à l'aide de brosses stériles prélevées sur la zone affectée
- Biopsie - prélèvement délicat de matériel biologique en vue d'une analyse plus approfondie.
- Imagerie - pour préciser l'étendue et la gravité de la maladie
- USG
- CT
- IRM
Intéressant :
La gangrène de Fournier est capable de se propager rapidement, à raison de 2 à 3 cm par heure.
Traitement de la gangrène de Fournier
Même en cas de suspicion de gangrène de Fournier, l'hospitalisation du patient est nécessaire, car une intervention tardive entraîne une augmentation de la mortalité.
Le traitement le plus courant de la gangrène de Fournier est le suivant :
- Médical - Administration d'antibiotiques à large spectre par voie sanguine (dans une veine).
- Chirurgie - Ablation radicale de tous les tissus gangrenés et des tissus potentiellement à risque. Il est nécessaire de laisser la plaie ouverte pour une meilleure cicatrisation.
- Drainage des voies urinaires, épicystectomie.
- Colostomie de secours - en particulier lorsque la zone rectale est touchée.
- Reconstruction plastique - fermeture secondaire des zones affectées
- Chambre hyperbare - Traitement à l'oxygène à haute pression.
La surveillance continue du patient et son hydratation sont des facteurs importants de réussite. Le stade auquel la maladie a été détectée est également crucial.
La gangrène des organes internes
La gangrène peut affecter un grand nombre de parties de notre corps, mais elle est également capable d'attaquer les organes internes.
Les organes les plus fréquemment touchés par la gangrène sont :
- L'appendice - L'inflammation de l'appendice dans sa forme aiguë peut provoquer une perforation et une gangrène subséquente.
- Le pancréas - en cas d'inflammation aiguë du pancréas.
- Le côlon - dans les cas d'iléose où il y a obstruction choroïdienne ; gangrène rare du côlon dans la maladie auto-immune du lupus érythomateux.
- Vésicule biliaire - en cas de cholécystite aiguë.
- Estomac - le plus souvent en cas de cancer
- Poumon - à la suite d'une pneumonie.
Ressources intéressantes
Similaire